
Microbiota
¿Qué hay que comer para evitar la esclerosis múltiple?
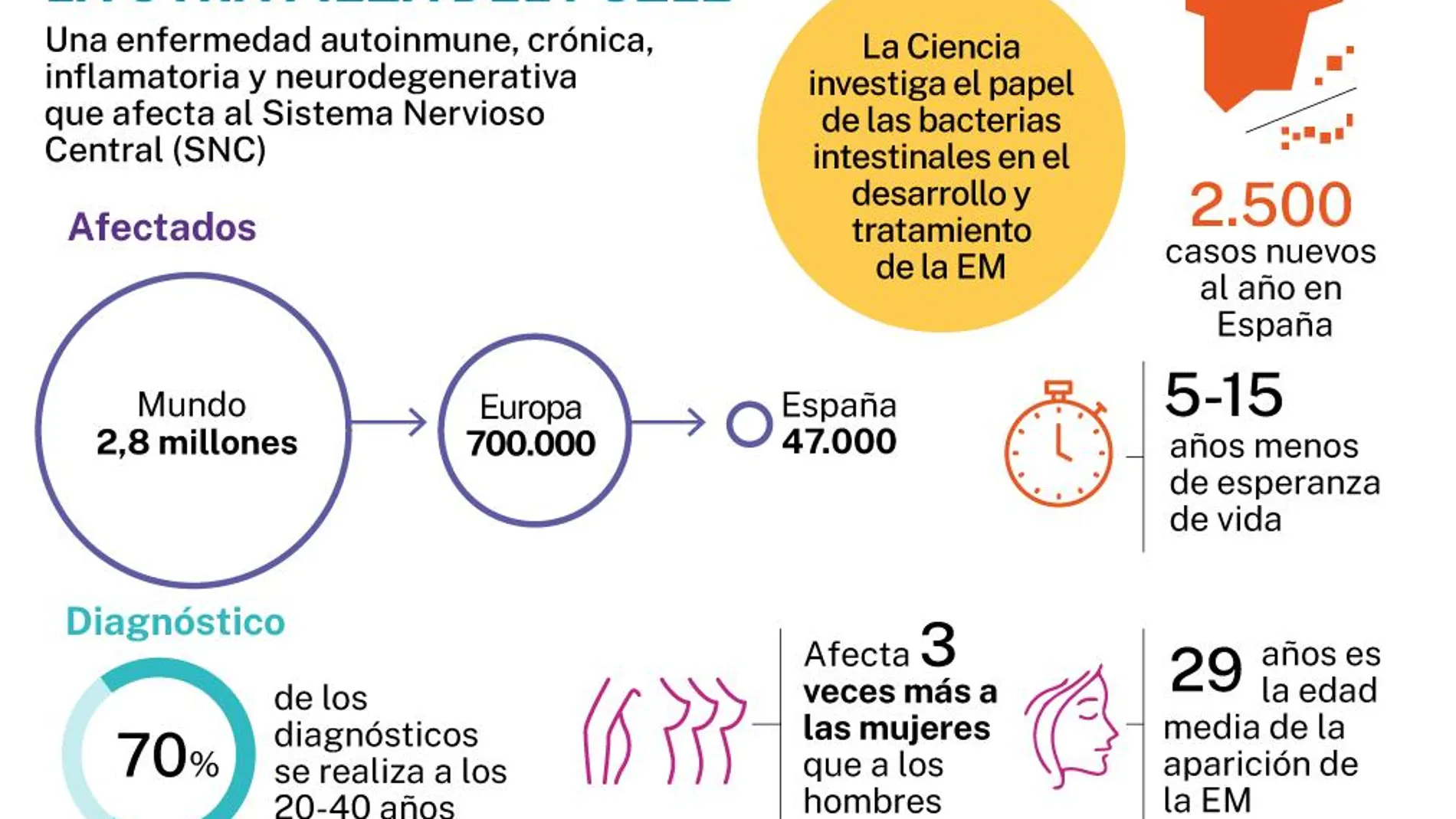
Las bacterias intestinales de las personas con EM pueden desencadenar la enfermedad y determinar su evolución, según nuevas evidencias científicas
Aquello que comemos determina las características de nuestra microbiota, ese universo de bacterias intestinales que puede declinar la balanza de la salud de una persona, también cuando hablamos de enfermedades autoinmunes del sistema nervioso, como la esclerosis múltiple (EM), convirtiéndose en una pieza clave del puzle de su desarrollo y tratamiento.
Así lo confirma un nuevo estudio impulsado por la Universidad de Copenhague, publicado en la revista científica «Genome Medicine», que corrobora que «los pacientes con EM no tienen las mismas bacterias en sus intestinos que las personas sanas. Además, también hay diferencias en la composición y función de las bacterias en sus intestinos, dependiendo de si la enfermedad está activa y si están en tratamiento».
«Está demostrado al 100% que hay una relación directa entre el intestino y la EM tanto en su aparición como en su desarrollo, pero no se trata de una bacteria concreta, aunque se ha buscado por ahí, sino de un conjunto de ellas, que es lo que ahora se está investigando. Lo que sabemos seguro es que se produce un desequilibrio en la microbiota que puede desencadenar la enfermedad o marcar su desarrollo más o menos grave o de un tipo u otro», asegura Celia Oreja-Guevara, jefa de Sección del Servicio de Neurología del Hospital Universitario Clínico San Carlos de Madrid y coordinadora del CSUR de Esclerosis Múltiple.
La EM es una patología neurodegenerativa con base autoinmune «y como ocurre en estos trastornos, la microbiota tiene un papel modulador importante. Esto no significa que la alteración de la misma, conocida como disbiosis, sea la causa, pero sí puede ser uno de los factores que la desencadenan. De hecho, en personas con EM está descrito un patrón de disbiosis característico», detalla Olalla Otero, bióloga especializada en probióticos y microbiota.
Aunque todavía no se conoce cuáles son las bacterias intestinales determinantes en el desarrollo de la EM, «por lo que no podemos detallar si, por ejemplo, tomar un yogur con bífidus o un kéfir es beneficioso o no, lo que sí sabemos es que la alimentación está claramente relacionada con la enfermedad, por lo que cuando se desencadena esta patología, modificar la dieta es una de las primeras cuestiones que se recomiendan», asegura Oreja-Guevara.
¿Qué hay que comer?
La pregunta del millón, sin duda, es la de saber qué tipo de alimentación hay que priorizar. Y la respuesta es contundente: «La dieta mediterránea, en la que no faltan las frutas, verduras, legumbres y pescado, así como huevos y carnes de forma moderada, es el patrón más adecuado por la gran variedad de nutrientes que aporta, mientras que resulta imprescindible evitar los ultraprocesados, ya que se ha demostrado que alteran esa diversidad intestinal».
La hipótesis que se maneja es que «esa disbiosis hace que se produzcan más citoquinas proinflamatorias», asegura Oreja-Guevara. Y si la microbiota está alterada «podemos encontrar un intestino hiperpermeable, que favorece un estado de inflamación y la desregulación de la respuesta inmune», explica Otero, quien avanza que «sabemos de la capacidad inmunomoduladora de muchas cepas probióticas, por lo que quizá, en un futuro, se comience a implementar el uso de probióticos específicos como adyuvantes en el tratamiento de estas patologías».
✕
Accede a tu cuenta para comentar




